軍醫科普:專家詳解下肢動脈硬化閉塞症
作者簡介:顧洪斌,解放軍第306醫院血管外科。
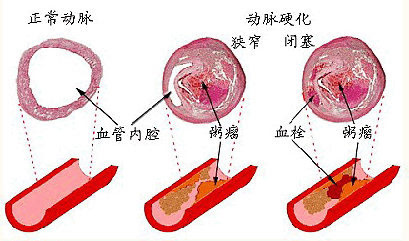
下肢動脈硬化閉塞症(PAD)是由于下肢動脈粥樣硬化斑塊形成,引起下肢動脈狹窄、閉塞,進而導致肢體慢性缺血。隨著社會整體生活水準的提高和人口的老齡化,下肢動脈硬化閉塞症的發病率逐年提高。
就診科室心血管科多發群體中老年人常見病因吸煙,患有糖尿病常見症狀疲勞,酸痛
什麼是下肢動脈硬化閉塞症呢?
下肢動脈硬化閉塞症就是下肢動脈血管嚴重硬化,管腔出現狹窄甚至閉塞。
病因
流行病學調查顯示吸煙、糖尿病、高脂血症、高血壓病、高同型半胱氨酸血症、高凝狀態、血液粘著性增高及高齡等是下肢動脈硬化閉塞症的危險因素。其中吸煙與糖尿病的危害最大,二者均可使周圍動脈疾病的發生率增高3~4倍,合並存在危險性更高。其次是高脂血症,尤其是血低密度脂蛋白膽固醇升高,與全身多部位動脈粥樣硬化的發生密切相關。及時發現導致動脈硬化的危險因素並加以控制,能夠延緩動脈硬化的進程,降低下肢動脈硬化閉塞症的發生風險。
發病機制
動脈硬化閉塞症的主要發病機制可有下列幾種學説。
1.損傷及平滑肌細胞增殖學説
各種損傷因素,如高血壓、血流動力學改變、血栓形成、激素及化學物質刺激、免疫復合物、細菌病毒、糖尿病及低氧血症等,導致內皮細胞損傷。內皮細胞損傷後分泌多種生長因子、趨化因子,刺激平滑肌細胞(SMC)向內膜遷移、增殖、分泌細胞外基質併吞噬脂質形成SMC源性泡沫細胞,最終形成動脈硬化斑塊
2.脂質浸潤學説
該學説認為血漿中脂質在動脈內膜沉積,並刺激結締組織增生,引起動脈粥樣硬化。在該過程中,內皮細胞損傷、通透性增加及脂質轉運障礙可能起主要作用。
3.血流動力學學説
在動脈硬化的發病過程中,血流動力學因素起也起到一定作用,並與動脈粥樣硬化斑塊的部位存在相互關聯。研究證實,動脈硬化斑塊主要是位于血管壁的低切力區。而湍流則對斑塊的破裂或血栓形成起到一定作用。
4.遺傳學説
遺傳學調查顯示本病有家族史者比一般人群高2~6倍,可能是由于遺傳缺陷致細胞合成膽固醇的反饋控制失常,以致膽固醇過多積聚。
臨床表現
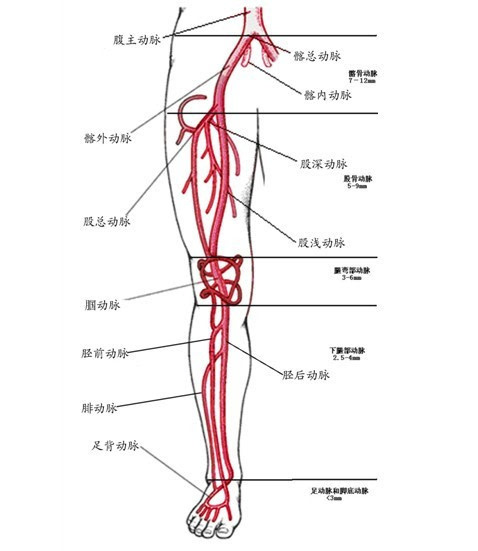
下肢動脈硬化閉塞症一般見于中老年人,常伴有吸煙、糖尿病、高血壓、高脂血症等危險因素。下肢動脈硬化閉塞症症狀的有無和嚴重程度,受病變進展的速度、側支迴圈的多寡、個體的耐受力等多種因素影響。症狀一般由輕至重逐漸發展,但在動脈硬化閉塞症基礎上繼發急性血栓形成時,可導致症狀突然加重。
早期可無明顯症狀,或僅有輕微不適,如畏寒、發涼等。之後逐漸出現間歇性跛行症狀,這是下肢動脈硬化閉塞症的特徵性症狀。表現為行走一段距離後,出現患肢疲勞、酸痛,被迫休息一段時間;休息後症狀可完全緩解,再次行走後症狀復現,每次行走的距離、休息的時間一般較為固定;另外,酸痛的部位與血管病變的位置存在相關性。病變進一步發展,則出現靜息痛,即在患者休息時就存在肢端疼痛,平臥及夜間休息時容易發生。最終肢體可出現潰瘍、壞疽,多由輕微的肢端損傷誘發。
對于臨床表現的嚴重程度,可用Fontine分期或Rutherford分期進行劃分,以增加臨床評價的客觀程度,並使各類臨床治療結果之間具有更強的可比性。目前常用的是Rutherford分期,由輕至重分為0~6共七個等級。
1.Rutherford0級
無臨床症狀,踏車試驗或反應性充血試驗正常,無動脈阻塞的血液動力表現;
2.Rutherford1級
輕度間歇性跛行,完成踏車試驗,運動後踝動脈壓>50mmHg,但休息時踝動脈壓低于約20mmHg;
3.Rutherford2級
中度間歇性跛行,界于1和3之間;
4.Rutherford3級
重度間歇性跛行,不能完成踏車試驗,運動後踝動脈壓<50mmHg;
5.Rutherford4級
缺血性靜息痛,休息時踝動脈壓<40mmHg,足背和脛後動脈幾乎不能觸及,足趾動脈壓<30mmHg;
6.Rutherford5級
小塊組織缺損、非愈合性潰瘍,局灶性壞疽伴足底彌漫性缺血改變,休息時踝動脈壓<60mmHg,足背和脛後動脈幾乎不能觸及,足趾動脈壓<40mmHg;
7.Rutherford6級
大塊組織缺損,超過跖骨平面,足部功能無法保留,其余標準同Rutherford5級。(標準踏車試驗在15度斜面上,速度為每小時2英裏,時間5分鐘)。
檢查

1.一般檢查
因患者多為老年人,可能存在多種伴隨疾病及動脈粥樣硬化危險因素,需全面檢查,包括血壓、血糖、血脂測定,及心、腦血管評估等。
2.特殊檢查
(1)節段性動脈收縮壓測定測量下肢動脈不同平面的壓力水準並雙側對比,如動脈存在明顯狹窄,則其遠端壓力明顯降低,可初步確定動脈有無病變及其部位。
(2)踝肱指數(ABI)應用多普勒血流儀與壓力計,測算下肢踝部動脈收縮壓與上肢肱動脈收縮壓之比。靜息狀態下ABI一般在0.91~1.30之間,高于1.30提示動脈管壁僵硬不易壓癟;ABI在0.90~0.41之間提示存在輕-中度缺血;ABI點0.40,提示存在嚴重缺血。另外還有趾臂指數(TBI)可以了解末端動脈病變情況。
(3)經皮氧分壓測定通過測定局部組織的氧分壓,可間接了解局部組織的血流灌注情況,評價缺血程度;並可用來判斷肢端潰瘍、傷口的愈合趨勢,經皮氧分壓過低,提示傷口不易愈合。
(4)彩色多普勒超聲為常用篩查手段,可見動脈硬化斑塊,管腔狹窄、閉塞等。該方法無創、方便且花費較低,但對于治療的指導意義不大。
(5)CT血管成像(CTA)已成為下肢動脈硬化閉塞症的首選檢查方法,可清楚顯示動脈病變的部位、范圍、程度;明確診斷,並為治療方案的確定提供幫助。不足之處是由于需使用含碘造影劑,對腎功能可能造成影響,腎功能不全者慎用。
(6)磁共振血管成像(MRA)同CTA,亦可為下肢動脈動脈硬化閉塞症提供明確的影像學診斷,優點是無需使用含碘造影劑,但對鈣化的分辨能力差,並可能會高估病變的嚴重程度。
(7)數字減影血管造影(DSA)為診斷下肢動脈硬化閉塞症的金標準,能確切顯示病變部位、范圍、程度、側支迴圈情況,延遲現象可評價遠端流出道情況。DSA對于病變的評估及手術方式的選擇均具有重要意義,同時在有條件的醫院,可在造影的同時行血管腔內治療,同期解決動脈病變。
診斷
下肢動脈硬化閉塞症的典型臨床表現,配合無創或有創血管檢查,診斷一般不難。
鑒別診斷
1.腰椎管狹窄
可表現為間歇性跛行症狀,易與下肢動脈硬化閉塞症早、中期症狀相混淆,但該病的症狀與體位明顯相關,改變體位可使症狀減輕或緩解,同時肢體動脈搏動正常,可資鑒別。
2.血栓閉塞性脈管炎
多見于青年男性,有吸煙史,伴遊走性血栓性淺靜脈炎,累及四肢中小動脈,上肢動脈累及較遠動脈硬化閉塞症多見,造影的典型表現為中小動脈節段性閉塞,而在病變的動脈之間,可見管壁光滑的正常動脈,並可見許多細小的側支血管。
3.動脈栓塞
表現為“5P”徵,即突然出現的肢體疼痛、蒼白、麻木、運動障礙及動脈搏動減弱或消失,並常具有房顫、瓣膜病等易致動脈栓塞的病史。
治療
1.一般治療
動脈硬化是一種全身性疾病,應整體看待和治療,包括控制血壓、血糖、血脂,嚴格戒煙等,並積極診治可能伴發的心腦血管疾病。在醫生指導下加強鍛煉,促進側支迴圈形成;並注意足部護理,避免皮膚破損、燙傷等。針對下肢動脈硬化閉塞症的藥物治療,主要用于早、中期患者,或作為手術及介入治療的輔助。常用藥物包括:抗血小板藥,如阿司匹林、氯吡格雷等;血管擴張及促進側支迴圈形成的藥物,如西洛他唑、安步樂克及前列腺素類藥物等。
2.手術治療
目的是重建動脈血流通道,改善肢體血供。手術指徵包括:重度間歇性跛行,靜息痛,潰瘍或壞疽。手術方案的選擇應綜合考慮血管病變的部位、范圍、程度、流出道及患者的身體承受能力等。
(1)動脈旁路術應用人工血管或自體大隱靜脈,于閉塞血管近、遠端正常血管之間建立旁路,分解剖內旁路與解剖外旁路。解剖內旁路按照原正常的動脈血流方向構建,符合人體的正常生理結構,為首選的方法;解剖外旁路適用于不能耐受手術,以及解剖內旁路走行區存在感染的患者。
(2)動脈內膜剝脫術適用于短段主、髂狹窄或閉塞的患者,由于腔內治療技術的發展,目前已較少應用,多作為動脈旁路術的輔助,以利構建良好的吻合口。
(3)經皮腔內血管成形術/支架植入術為微創治療方法,手術風險低,恢復快。該方法經動脈穿刺,輸送球囊導管至動脈狹窄或閉塞的部位,擴張、重建動脈管腔,結合血管腔內支架的使用,可獲得較好的臨床效果。以往該技術僅應用于短段病變,隨著技術的進步,目前對于長段閉塞性病變也可成功開通。目前是首選的一線治療。
預防
該病的預防主要在于嚴格控制動脈粥樣的硬化的危險因素,如嚴格監測、控制血壓、血糖、血脂,嚴格戒煙,可延緩動脈粥樣硬化的進程,降低下肢動脈硬塞症的發生率,並預防心腦血管不良事件的發生。
1.對存在上述一個或數個危險因素的患者應加強監測,及時發現和診治可能存在的動脈狹窄、閉塞性病變。
2.對于已發生下肢動脈硬化閉塞症的患者,應早期加強鍛煉、嚴格用藥,並加強足部護理,避免皮膚破損及外傷等,以防病情加重。
3.對于已行手術或治療的患者,上述預防措施仍需堅持應用,以預防手術部位血管再狹窄及身體其他部位的動脈發生病變。

